QUELLO CHE OCCORRE SAPERE IN TEMA DI
PERCORSI DIAGNOSTICO-ASSISTENZIALI
Pasquale Caldarola, Marco Sassara
U.O. Cardiologia-UTIC Osp. San Paolo Bari
La numerosità delle scoperte scientifiche degli ultimi decenni in ambito medico , la crescente complessità sia organizzativa che clinico-assistenziale dei sistemi sanitari moderni pone il problema della ottimale integrazione delle attività in tale ambito.
D'altro canto il raggiungimento di standard elevati di qualità all’interno di una singola struttura non indica assolutamente che il sistema globale di assistenza sia realmente efficace. Pertanto un sistema sanitario moderno non può prescindere da un sistema di gestione integrata dove multidisciplinarietà, multiprofessionalità ed organizzazione diventano requisiti imprescindibili.
I Percorsi Diagnostico Terapeutici (PDT) hanno lo scopo di affrontare tali problematiche attraverso gli strumenti del rigore metodologico basato sulle evidenze medico-scientifiche. Conosciuti a livello internazionale come “clinical pathway”, ovvero “integrated care pathway”, i PDT vengono sperimentati per la prima volta nel 1985 presso il New England Medical Center di Boston (1; 2) al fine di monitorare per ogni patologia i diversi processi di cura e i tempi, con l'obiettivo di ridurre la durata delle degenze ospedaliere e quindi dei costi, senza però rinunciare al rispetto degli standard qualitativi.
In ambito italiano l’espressione “Percorso Diagnostico Terapeutico” compare in ambito normativo per la prima volta nella legge finanziaria n. 662 del 23 dicembre 1996 in riferimento ai tetti di spesa: “I medici abilitati alle funzioni prescrittive conformano le proprie autonome decisioni tecniche a percorsi diagnostici e terapeutici, cooperando in tal modo al rispetto degli obiettivi di spesa". Il concetto di PDTA viene però meglio specificato nel decreto legislativo 229/99 che propone “ linee guida e relativi percorsi diagnostico-terapeutici allo scopo di favorire, in ogni struttura sanitaria, lo sviluppo di modalità sistematiche di revisione e valutazione della pratica clinica e assistenziale e di assicurare l’applicazione dei livelli essenziali di assistenza” (3).
Oggi per PDTA si intende la migliore sequenza temporale e spaziale possibile delle attività sulla base delle evidenze scientifiche riconosciute e delle risorse a disposizione, elaborato per tipo di patologia (4). E' così che per esempio in ambito cardiologico ci potrà essere un PDT per lo scompenso cardiaco, uno per lo STEMI, per la fibrillazione atriale, per l'embolia polmonare, per la gestione del paziente resuscitato da arresto cardiaco e così via.
La parola "percorso" indica l’iter del paziente dal primo contatto con il mondo sanitario alla diagnosi e terapia, i termini "diagnostico", "terapeutico" e "assistenziale" definiscono invece la presa in carico totale dalla prevenzione alla riabilitazione del paziente, nonchè gli interventi multiprofessionali e multidisciplinari rivolti in diversi ambiti come quello psico-fisico, sociale e delle eventuali disabilità.
Il Piano di Intervento
La Struttura Sanitaria che intende promuovere un percorso deve procedere inizialmente attraverso l'istituzione di un gruppo di lavoro (Consensus Conference) diretto da un coordinatore che proponga una mappatura dettagliata delle condizioni di partenza, analizzandone le criticità (percorso "reale"), studi il percorso “teorico” di riferimento, ed infine elabori con il gruppo il percorso “target”, che è il migliore realizzabile sulla base delle condizioni oggettive del contesto e delle risorse reali disponibili.
Durante lo sviluppo del piano è essenziale il coinvolgimento di tutte le parti, direttamente ed indirettamente coinvolte, attraverso un efficace processo di comunicazione e di rendicontazione dei risultati ottenuti.
Si devono poi definire i criteri di inclusione ed esclusione dei pazienti oggetto del PDTA e quindi definire puntualmente ruoli e responsabilità dei diversi attori . Punti critici del sistema sono i passaggi (gli “snodi”- fig.1) tra un sottopercorso e l’altro il cui coordinamento necessita di una nuova figura in ambito sanitario: il case manager (che può essere il medico di medicina generale, o altra figura, in rapporto alle specifiche problematiche cliniche) (5;6).
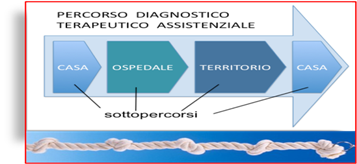
Figura 1
Altro criterio da stabilire è l'ambito di estensione: un PDTA può essere ospedaliero o territoriale, oppure sia ospedaliero che territoriale (PIC), disegnato nell'ottica della gestione integrata ospedale-territorio, con una struttura allo stesso tempo sia definita che flessibile.
Per esempio, per la gestione della sindrome coronarica acuta (7) andrebbe elaborata una rete organizzativa delle strutture ospedaliere sia pubbliche che private accreditate e del territorio con centri di riferimento secondo il modello “Hub & Spoke”.
La Gestione Elettronica del PDTA
Un sistema informatico è necessario dal momento che si richiede un capillare scambio e condivisione di informazioni gestionali e sanitarie (8); così come pure un sistema di budgeting e di contabilità analitica per le risorse (umane, finanziarie, strumentali e farmaceutiche) consumate durante il percorso dai vari centri di responsabilità.
Esso dovrebbe gestire l'intera filiera di programmazione, monitoraggio, valutazione di aderenza dei Piani Diagnostici Terapeutici e, possibilmente, avere la capacità di gestire molteplici tipologie di percorso socio-assistenziali.
La rappresentazione grafica
Nella costruzione grafica di un PDTA è necessario fornire una visione globale dell’intero percorso e identificare i punti cardine che lo compongono. La rappresentazione può avvenire tramite un diagramma di flusso oppure attraverso una rappresentazione a matrice (9).
Il diagramma di flusso è la rappresentazione grafica dell’intero processo inteso come una sequenza di attività e snodi decisionali. Con un diagramma di flusso si è in grado di rappresentare schematicamente i componenti di una struttura, i passaggi di una procedura o una cronologia. Gli elementi costitutivi sono gli input, le attività o fasi, gli snodi decisionali, le interdipendenze tra attività, l’output, le risorse e le responsabilità rappresentati con una simbologia costituita da forme geometriche (fig. 2)
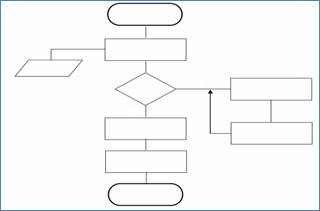
Figura 2 Esempio di rappresentazione a diagramma di flusso
L' imput è raffigurato come ellissi o come quadrilatero trapezoidale e rappresenta il punto di inizio del processo.
Le attività o fasi, rappresentate in genere da rettangoli, corrispondono alla sequenza delle azioni che, a partire da uno o più input, consentono la realizzazione dell’output. Nella descrizione delle attività o fasi occorre definire puntualmente tutte le operazioni individuate in termini di quantità, tempistica di attuazione e costi.
Gli snodi decisionali sono raffigurati in genere con rombi, momenti fondamentali nel processo che orientano il percorso; rappresentano in genere punti di scelta diagnostico-terapeutica, spesso riferibili a linee guida, in altri casi possono corrispondere a momenti decisionali di tipo organizzativo.
Le interdipendenze tra le attività, rappresentabili da linee di congiunzione o frecce, sono i legami logici che esistono tra le fasi di un processo ed, eventualmente, con altri processi.
L’output, rappresentato normalmente dal trapezio ma anche come ellisse, è il punto di arrivo del processo e corrisponde ai traguardi ed agli outcomes definiti. Un output può diventare o essere un input per un processo successivo ed in questo caso è meglio rappresentato come ellisse.
La rappresentazione a matrice consiste in una tabella che incrocia le attività (tempi e fasi) con le risorse/responsabilità (strutture, operatori, ecc.), definendo così in modo chiaro gli attori coinvolti nel processo.
(fig. 3)
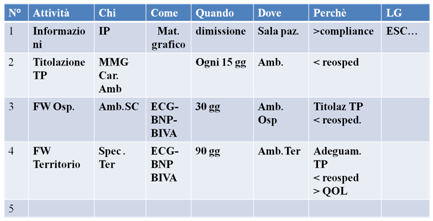
|
Misurare il Rendimento
La valutazione della performance di una qualsiasi “struttura” non può prescindere dalla misurazione delle attività in relazione alle risorse ed ai risultati ottenuti (fig. 4), con l'attenta analisi degli scostamenti tra risultati raggiunti e obiettivi prefissati (10).
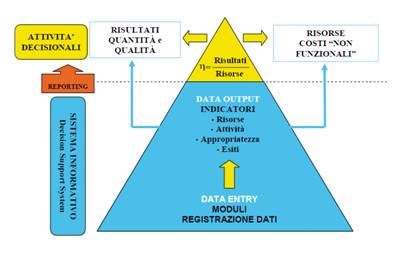
Figura 4
Si rende allora necessario un modello di reporting strutturato secondo diversi livelli di assistenza (ospedaliera, distrettuale), un sistema di registrazione dati (data entry) e di elaborazione degli stessi (data output), da cui ottenere indicatori capaci di analizzare gli scostamenti tra quanto promesso al cittadino-paziente ed i risultati di periodo ottenuti (11).
Gli indicatori di Struttura misurano la qualità della Struttura Sanitaria in termini di tecnologie, organizzazione, professionalità e risorse.
Gli indicatori di processo misurano il “come” verrà gestito il paziente all’interno del PDT e, per esempio, quanto vengano utilizzati i diversi trattamenti e le prestazioni ritenute appropriate. Tali informazioni possono essere desunte dalla lettera di dimissione dopo un ricovero ospedaliero piuttosto che, a livello territoriale, dalle cartelle cliniche computerizzate dei medici di medicina generale o degli specialisti ambulatoriali.
Gli indicatori di esito sono legati direttamente al risultato della gestione del paziente attraverso il PDT. Ne sono esempio la valutazione a 30 e 90 gg dalla dimissione del numero dei ricoveri ripetuti e di accessi al Pronto Soccorso/DEA così come pure i dati di mortalità.
Gli indicatori, potenti strumenti per l'analisi di benchmarking, forniscono dati sul funzionamento delle singole reti e, attraverso l'analisi dei costi non funzionali e degli sprechi , risultano utili all'aggiornamento della strategia sanitaria.
Considerazioni conclusive
L’adozione del PDT rappresenta quindi uno strumento metodologicamente standardizzato in grado di definire nell'ambito di uno specifico problema clinico gli obiettivi, le azioni da adottare, i tempi di intervento, gli ambiti di intervento, i compiti dei vari attori (fig. 5). Tale organizzazione risponde al bisogno primario di continuità della risposta assistenziale e di erogazione di servizi e prestazioni con un’efficiente utilizzo delle risorse disponibili e quindi sicuramente strumento fondamentale per la gestione del paziente con patologie cardiache.
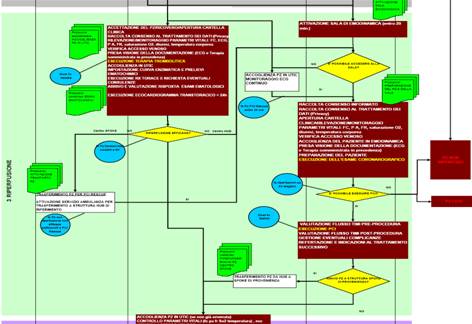
Figura 5 Esempio di PDT per il paziente con STEMI sottoposto a riperfusione coronarica (10)
Bibliografia
1) K. Zander, ML Etheredge, KA Bower. Nursing Case Management: Blueprints for Transformation. Boston, MA: New England Medical Center Hospitals, 1987
2) K. Zander Integrated care pathways: eleven international trends. J Integrated Care Pathways 2002;6:101–7
3) C. Iacono; V. Tozzi et al. " I PDTA ospedalieri per il carcinoma del colon retto - Sette aziende a confronto" www.cergas.unibocconi.it CTP/PDTA - AIOM 2009
4) L. De Bleser , R Depreitere R, KD Waele, K Vanhaecht , J Vlayen , W Sermeus . Defining pathways. J Nurs Manag 2006 Oct;14(7):553-63.
5) A Chen, R Brown, N Archibald, S Aliotta, PD Fox. Best Practices in Coordinated Care. Centers for Medicare and Medicaid Services, US Department of Health and Human Services. March 22, 2000.
6) P Silberman, S Poley, R Slifkin. Innovative primary care case management programs operating in rural communities: case studies of three states. Working Paper No. 76, North Carolina Rural Health Research and Policy Analysis Program. January 3, 2003.
7) Federazione Italiana di Cardiologia. Struttura e organizzazione funzionale della Cardiologia. Ital Heart J Suppl 2003; 4: 881-930.
8) A Clarke. Implementing electronic integrated care pathways: learning from experience. Nurs.Manag 2005 May; 12 (2): 28-31
9) S Martelli et al. Raccomandazioni per la costruzione di percorsi diagnostico terapeutici assistenziali (PDTA) e profili integrati di cura (PIC) nelle aziende sanitarie della Regione Piemonte. ARESS 2007
10) M Scherillo, P Caldarola, D Gabrielli. Progetto AMI – Standard of care. Cardiologia negli Ospedali. Mag.-Giu. 2011
11) O Pitocchi. La misurazione delle performance in sanità e l’implementazione di un sistema di balanced scorecard. Valutare in Sanità. Dic. 2011